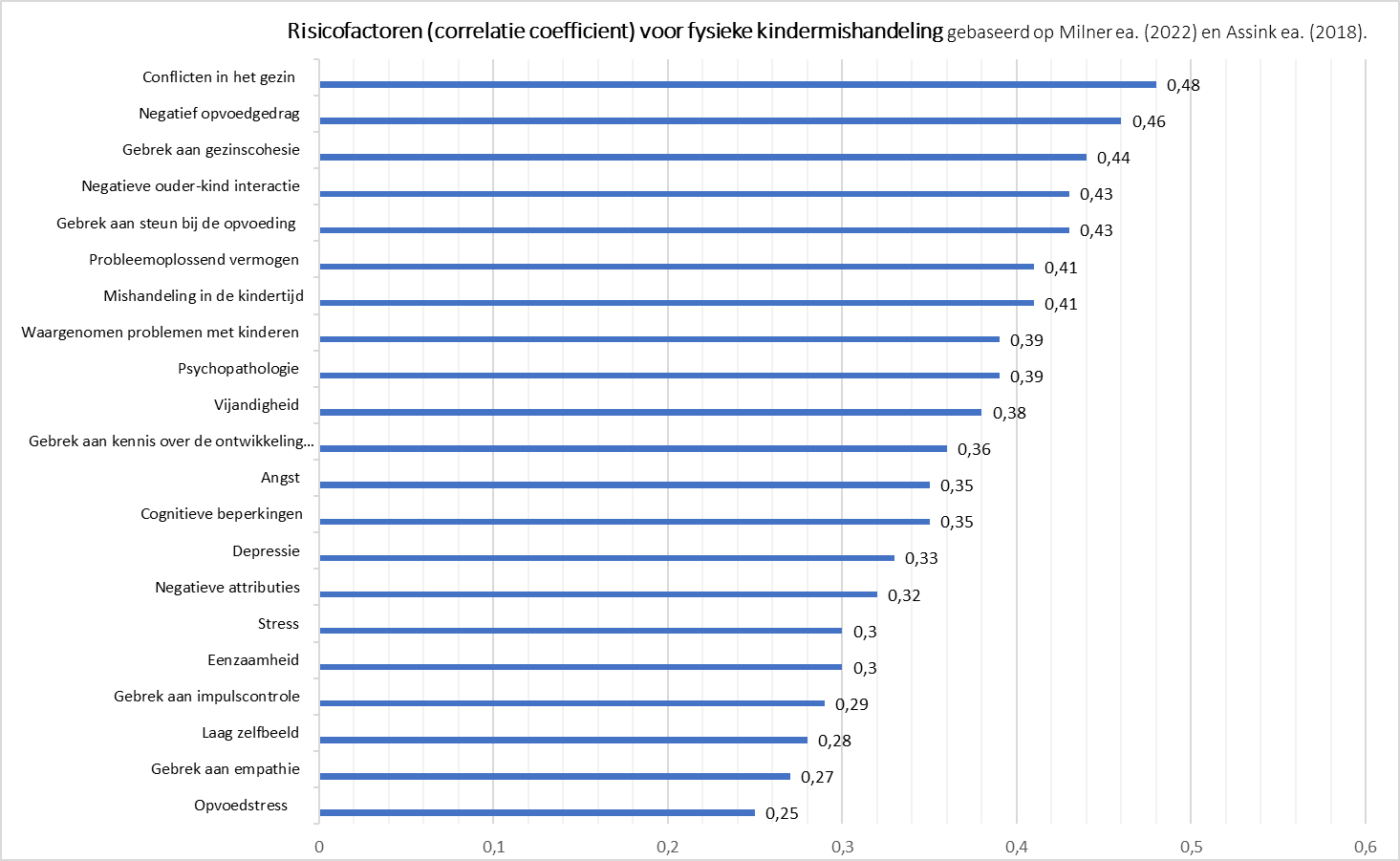
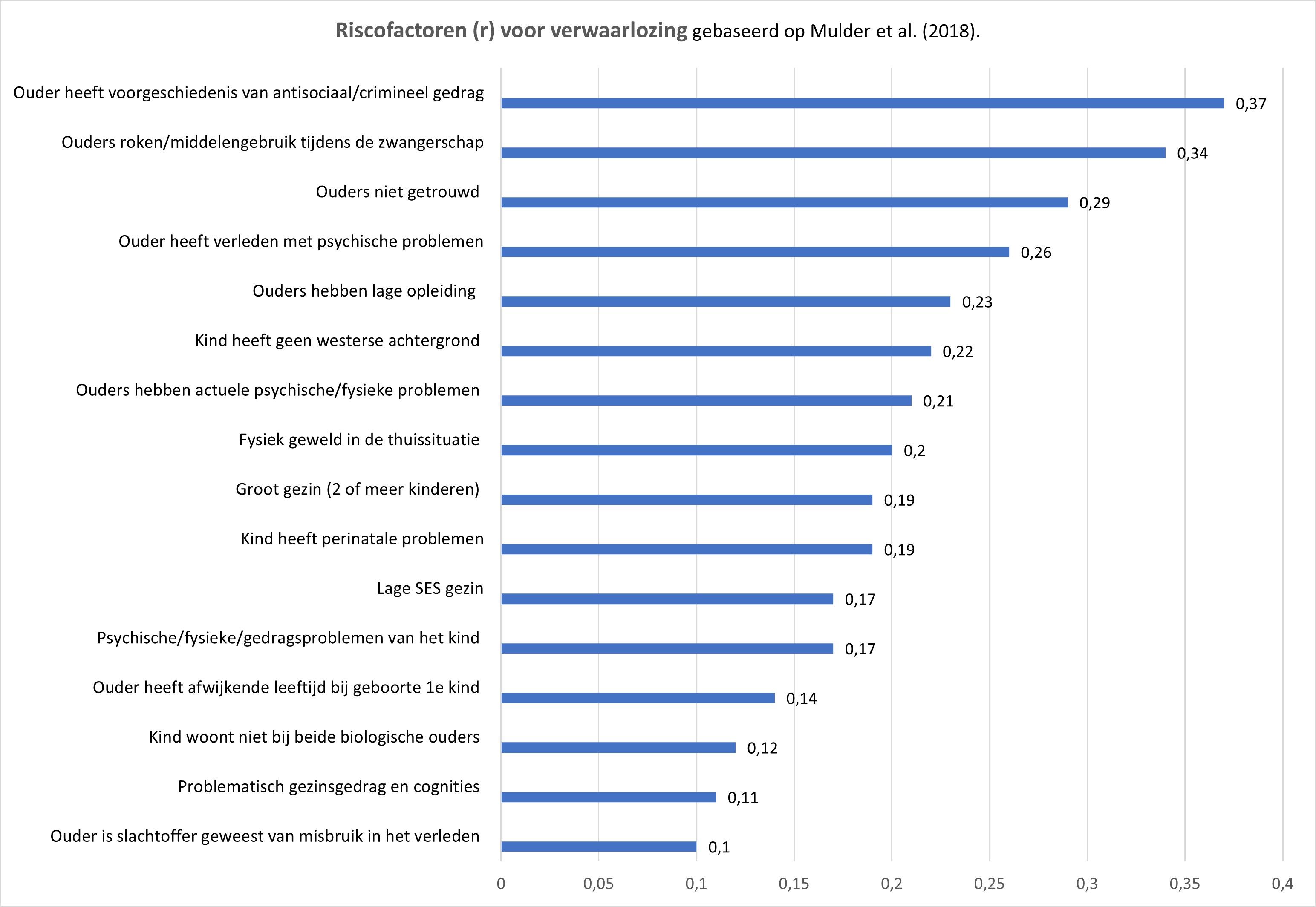
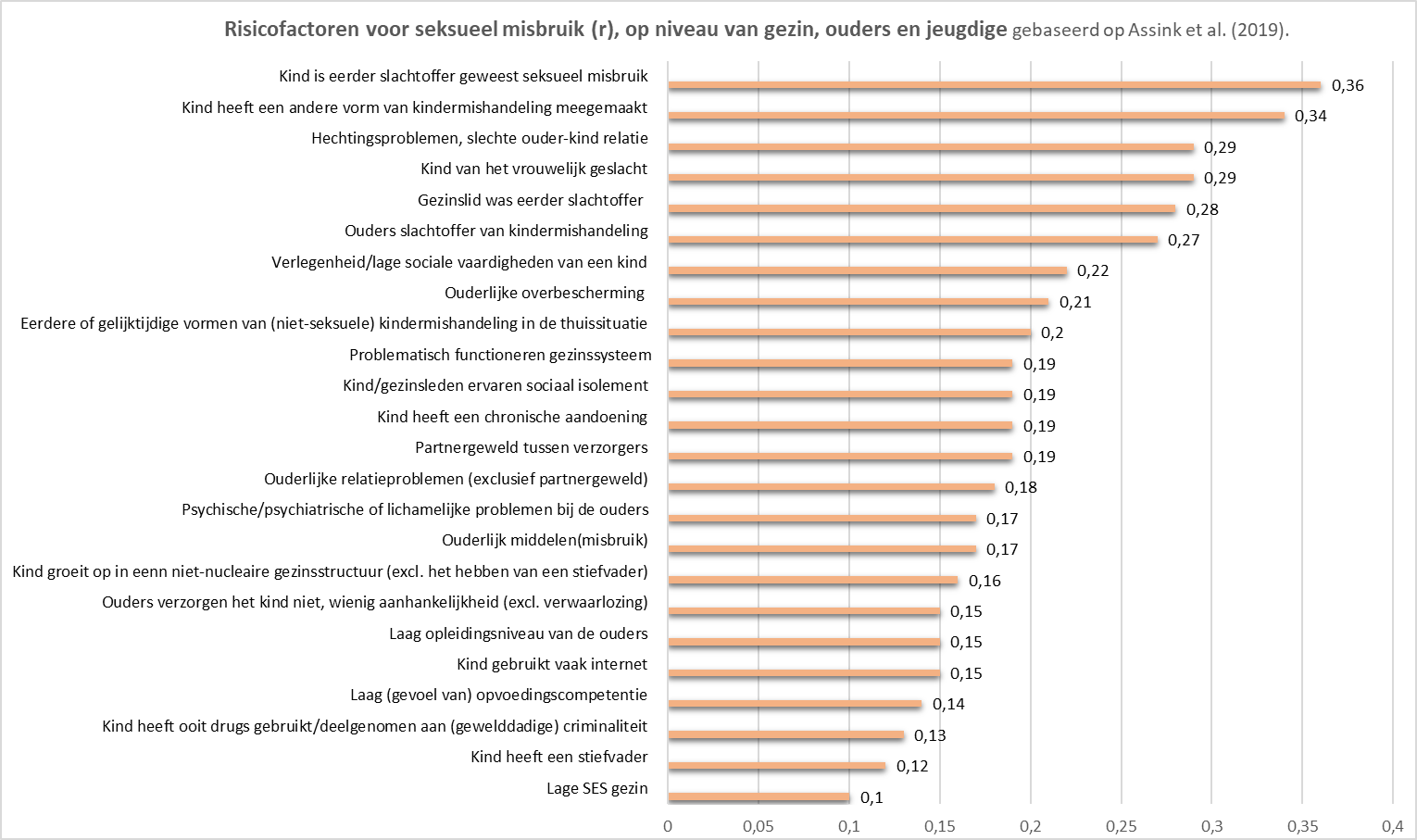
|
Study
reference
|
Title
|
Cause
|
Outcome
|
Population
and setting
|
Results
|
|
1. Tsang et
al. (2016)
|
Prenatal Alcohol Exposure, FASD, and Child
Behavior: A Meta-analysis
|
Fetal alcohol
syndrome/ prenatal alcohol exposure
|
Child behavioral
problems (total, internalizing, externalizing)
|
16 articles (participants
age 4-18y old)
|
Kinderen met FASD hebben grotere kans op probleemgedrag gemeten met de CBCL (OR 34,0, 95% BI 2,6–450,8]), internaliserende (OR 10,0, 95% BI 1,3–77,6) en externaliserende problemen (OR 18,2, 1,8). –186,6). Ook kwalitatieve beoordelingen door ouders, leerkrachten en zelfrapportages laten slechtere gedragsbeoordelingen zien bij kinderen met FASD.
|
|
2. Khoury et al.(2015)
|
Executive Functioning in Children and Adolescents
Prenatally Exposed to Alcohol: A Meta-Analytic Review
|
Fetal alcohol
syndrome
|
Executive
functioning (i.e., working memory, inhibition, set
shifting)
|
46 studies, 3735
participants (1870 FASD and 1968 non-FASD)
|
de FASD-groep laat significant lagere prestaties zien op executief functioneren (werkgeheugen en emotie-regulatie) vergeleken met kinderen die geen FASD hebben.
|
|
3.Castellví et al.(2016)
|
Exposure to violence, a risk for suicide in youths
and young adults. A meta-analysis of longitudinal studies
|
Child abuse
|
Suicide risk
|
29 articles
adolescents (12-26 years old)
|
Lichamelijke mishandeling verhoogt het risico op zelfmoord aanzienlijk: OR = 2,53, 95% BI: 1,66–3,87). Seksueel misbruik bij kinderen heeft het grootste effect op het risico voor zelfmoord (OR = 3,87, 95% BI: 2,31–6,49); Verwaarlozing hangt niet samen met een verhoogd risico op zelfmoord (OR = 1,76,95% BI 0,71–4,36). De gepoolde OR van zelfmoordpogingen onder mishandelde kinderen (van 32 steekproeven) was 2,25 (95% BI: 1,85-2,73). De set van studies was zeer heterogeen. Conclusie: Vroegtijdige blootstelling aan geweld gaat samen met een verhoogd risico op zelfmoordpogingen bij jongeren en jongvolwassenen.
|
|
4. Angelakis et al. (2020)
|
Association of Childhood Maltreatment With Suicide Behaviors Among Young People
|
Child abuse
|
Suicide risk
|
79 studies
Mean participant age (SD) – 15.67 (2.11) years
|
Kinderen en jongvolwassenen die slachtoffer zijn van mishandeling hebben meer dan drie keer zo veel kans om een zelfmoordpoging te doen.(OR, 3,38; 95% BI, 2,09-5,47; I2 = 92,6%).
|
|
5. Fry et al. (2018)
|
The relationships between violence in childhood
and educational outcomes: A global systematic review and meta-analysis
|
Child abuse
|
Educational
outcomes
|
43 studies, abuse
at the age of up to 18 years old
|
Alle verschillende vormen van geweld in de kindertijd verhogen de kans op schooluitval (OR 2,277, 95% BI (1,644–2,91). Emotioneel geweld verhoogt ook het risico op schoolverlating. Jongens die gepest worden, hebben bijna drie keer zoveel kans om afwezig te zijn op school vergeleken met jongens die geen pesterijen ervaren, (OR 2,912, 95% BI (0,904–4,92). Meisjes die seksueel geweld ervaren, hebben drie keer meer kans om afwezig te zijn op school (OR= 3,147, 95% BI (0,033–4,57). Alle vormen van geweld in de kindertijd hebben een redelijk gelijke (negatieve) impact op schoolprestaties (OR 1,22, 95% BI (1,105-1,34).
|
|
6. Goncy et al.
(2020)
|
A Meta-Analysis Linking Parent-to-Child
Aggression and Dating Abuse During Adolescence and Young Adulthood
|
Parent-child
aggression
|
Dating Abuse
(during adolescence 12-18y old)
|
66 studies in meta-analyse
12-18 years old (n=21)
|
Kinderen die geweld tussen hun ouders meemaken, zijn als adolescent of jongvolwassene meer geweldadig bij het ‘daten’. Gemiddelde effectgrootte (r = .166, SE = .017, CI [.149, .183], p < .001) voor agressie tussen ouders en datingmisbruik (fysiek, psychologisch, gecombineerd) inclusief van zowel daderschap als slachtofferschap. De studies waren wel heterogeen (Q = 244,88, df = 93, p < .001).
|
|
7. Lavi et al. (2019)
|
Emotion Reactivity and Regulation in Maltreated Children: A Meta-Analysis
|
child maltreatment
|
Emotion Reactivity
and Emotion Regulation
|
58 studies
Mean age of participants 8.12 years (MSD = 1.48)
|
In vergelijking met niet-mishandelde kinderen ervaren mishandelde kinderen meer negatieve emoties, hebben ze meer negatieve emoties en vertonen ze ontregeling van emoties.
|
|
8. Liu et al. (2023)
|
The relationship between child maltreatment and
social anxiety: A meta-analysis
|
child maltreatment
|
Social anxiety
|
29 studies (9 focused on adolescents)
|
Kindermishandeling was positief gecorreleerd met sociale angst bij adolescenten (r = 0,239, 95% BI [0,180, 0,297]). Emotionele mishandeling (r = 0,251, 95% BI [0,201, 0,298]) heeft een sterkere relatie met sociale angst dan fysieke mishandeling (r = 0,138 95% BI [0,085, 0,191]).
|
|
9. Yang and
Huang (2024)
|
Childhood maltreatment and mentalizing capacity
|
child maltreatment
|
Mentalizing capacity
(empathy, mindfulness)
|
23 studies involving
children, adolescents and adults
|
De samenhang tussen kindermishandeling en het mentaliserend vermogen bleek sterker zichtbaar in studies met steekproeven onder kinderen (r = −0,35, 95% BI [−0,44, −0,26], p < 0,001) vergeleken met onderzoeken met steekproeven onder adolescenten (r = −0,19, 95% BI [−0,26, −0,10], p < 0,001) en steekproeven van volwassenen (r = −0,18, 95% BI [−0,26, −0,09], p < 0,001). Dit geeft aan dat een verhoogde ernst van kindermishandeling overeenkomt met een lager mentaliserend vermogen bij het kind.
|
|
10. Schønning et
al. (2022)
|
Childhood maltreatment and sleep in children and
adolescents: A systematic review and meta-analysis
|
child maltreatment
|
Sleep problems
|
26 articles, age range
5–18 years
|
Kinderen en adolescenten die mishandeling hebben meegemaakt, hebben significant hogere kansen op slaapproblemen (OR 3,91, (95%CI: 2,64–5,79, p < 0,001). Daarnaast rapporteren deze kinderen en adolescenten een significant kortere slaapduur. De effectgrootte was −0,23 (SE: 0,04 95%CI: −0,31, −0,15). En hadden ze aanzienlijk grotere kans op nachtmerries (OR=3,15 (95%CI: 2,38–4,18, p < .001).
|
|
11. Gruhn and
Compas (2020)
|
Effects of maltreatment on coping and emotion
regulation in childhood and adolescence: A meta-analytic review
|
child maltreatment
|
Coping and emotion
regulation
|
35 studies (Participant
age 5–18 years)
|
Een geschiedenis van mishandeling is gerelateerd aan ontregeling van emoties (r=.28, p<.001) en emotieregulatie (r=−.24, p<.001).
|
|
12. Yeo et al. (2024)
|
Associations of childhood adversity with emotional
well-being and educational achievement: A review and meta-analysis
|
ACEs (abuse, neglect,
and household dysfunctions)
|
Emotional well-being
and educational achievement
|
children and
adolescents 0-18 years old
|
ACE’s waren bijzonder sterk gerelateerd aan een lager emotioneel welzijn, r = − 0,32, p < 0,001; [95% BI: − 0,44 tot 0,01], lagere onderwijsprestaties, r = − 0,18, p < .001; [95% BI: − 0,21 tot − 0,05]. De associaties waren sterker voor misbruik en samengestelde indicatoren van ACE’s dan voor huishoudelijke disfuncties.
|